Комментарии
— А у вас шейка готова?
— мне прокалывали при раскрытии в 3 пальца. ничего не почувствовала, кроме вытекающей тёпленькой водички. схватки не начали. ставили капельницу для стимуляции.
— @devockassyrprisom, врач сказала что готова)
— Вы не почувствуете как прокалывают. Просто воды отойдут сразу. Мне со схватками кололи и долго не могла родить ещёс 18:00 до 22:15
— @mama_alinochka, а после стимуляции как было? разу же сильные схватки или по нарастающей? не знаю к чему себя готовить
— у меня было раскрытие в 4 пальца, прокололи пузырь, и минут через 5 боль адская началась
— @evkorzun, а через сколько вы родили после прокола?
— сразу схватки сильные пошли. тут не приготовишься заранее, у всех разная реакция на стимуляцию. может у вас и сами схватки хорошие пойдут, у меня их вообще не было.
— но родила я быстро, с учётом, что роды были первые. 6 часов от прокола пузыря и моя малышка лежала на мне и уже и послед родила. всё хорошо будет! не переживайте!
— 5 часов после прокола, прокол не больно .
— Если раскрытия нет, шейка при этом готова и вам прокаливают пузырь , значит будете рожать долго. В ркб называются программированные роды ( может и везде так называются) Мне прокололи пузырь в 8 утра, схватки начались ощущаемые в 17,00 где то, но мне ставили стимуляцию и обезбаливали, шейка готова была но раскрытия не было , но все таки все раскрылось и родила сама. Родила я в 18.50
— родила через пять часов после прокола
— @ela1990, а как обезбвливали? эа или же другое?
— у меня слабые были схватки, прокололи и начались сильные,через три часа родила
— всю ночь схватки по 5 минут. не сокращался интервал, раскрытие как было 2 пальца, не увеличивалось. прокололи, сразу схватки по 2 минуты и через 2 часа родила.
— @alina_happy_mom а вы обезбаливали как-то или боль была терпима?
— ну это второй раз рожала. а первый раз тоже воды слили, родила через 9 часов. но там ещё и капельницу ставили, не хотела раскрываться шейка
— я не обезбаливала оба раза. и оба раза уже под конец покрикивала. а до этого стонала или мычала внутри себя) мне что то не предлагали обезболить((( наверно не договаривалась заранее потому что
— Через 4 часа после прокола родила, схватки начались через 20 мин после прокола. Я так радовалась им, так не хотела капельницу. Сидела все схватки на фитболе, было легче на нем. Не кричала, под конец постанывала. Ну и дышала все время. После прокола дышала как в маленьком чуде учили, для стимуляции родовой деятельности. Не знаю это помогло, или сама физиология моя сработала. Но я не успела устать даже.
— спасибо девочки, буду надееться что сын сам до пн решит родиться, но если будет в пн прокол пузыря то ничего страшного в этом нет)) я хоть успокоилась)
— не переживайте. настраивайтесь позитивно, мечтайте о встрече с малышом. легких родов вам
— 10.00 прокол, 16.00 начало схваток с капельницей, 18.30 родила
— мне прокалывали, через час начались схватки, потом уже начали воды отходить, капельницу НЕ ставили, родила за 5 часов, сама не ожидала
— после прокола через 6 часов родила, схватки по нарастающей начались)
— У меня схватки так и не начались, 7 часов пролежала на ктг под капельницей и экс в итоге
— начались сразу же. Ну мин через 15 после прокола. Сила по нпрастающей
Скачивайте и общайтесь с мамами поблизости в Мамлайфе — приложении для соврeменных мам
Что делать, когда начинаются схватки
Когда промежуток между схватками становится меньше 5 минут, женщине необходимо скорее оказаться под наблюдением врача. До этого времени, если маму не беспокоят сильные боли, достаточно просто расслабиться и успокоиться, вести отсчет временных промежутков и собираться в больницу. Спокойствие и правильное дыхание играют большую роль в том, насколько легко будет переноситься дискомфорт. Страх перед болью может только усиливать спазмы, – это уже давно известный факт.
А вот самостоятельно принимать обезболивающее не нужно. Самый первый совет рожающей женщине – «глубоко дышать». Правильное дыхание и сосредоточение на выдохе не только препятствует стрессу, но и расслабляет мышцы тазового дна. Помогает и легкий массаж нижних отделов спины. И самое главное – не стоит перенапрягаться
Важно использовать время между схватками для отдыха перед самым главным – родами3
Схватки: как понять, что они начались
Когда начинаются схватки, женщина может ощущать их по-разному.
Ощущения могут быть трех основных типов, которые часто описывают роженицы:
- Боль в области поясницы.
- Боль как при менструации.
- Схваткообразные боли, которые распространяются по всему животу.
1. Начальная. Болезненность выражена слабо. Схватки короткие, и между ними достаточно длительные перерывы. Такое состояние может продолжаться до 8 часов. В это время будущей маме можно принять теплый душ или начать понемногу собираться в роддом. Желательно начать отмечать временные промежутки схваток, чтобы не пропустить их переход в следующую фазу.
2. Активная. Время схваток растет, перерывы становятся короче. Женщина может чувствовать дискомфорт до 1 минуты, после чего через короткий промежуток начинается новая схватка. Состояние длится от 3 часов. К моменту, когда между схватками проходит всего 5 минут, женщине крайне желательно уже быть под наблюдением врача.
3. Переходная. Эту фазу легко пропустить самостоятельно – она занимает от получаса до 2 часов и помогает шейке матки раскрыться до состояния полной готовности (7-19 см). В это же время женщина замечает отхождение слизистой пробки, которая в другое время «закрывает» шейку. Приближается время рождения ребенка2.
Что представляет собой плодный пузырь
Орган включает в себя плодные оболочки и плаценту, заполнен амниотической жидкостью, формируется сразу после того, как зародыш закрепляется в матке. На протяжении всей беременности он окружает и защищает развивающийся организм.
Внутренняя часть (амнион) расположена со стороны плода, состоит из эпителиальной и соединительной ткани. Амнион играет основную роль в выведении продуктов распада, секретирует и резорбцирует амниотическую жидкость.
Хорион – средняя оболочка, в которой находится большое количество кровеносных сосудов. С его помощью плод получает через кровь питательные вещества и кислород для дыхания. Трофобласт – один из составляющих гладкого хориона, продуцирующий гормон, сохраняющий беременность (хорионический гонадотропин).
Наружная оболочка органа называется децидуальной или базальной. Основная функция децидуальной оболочки – защитная, но еще она участвует в обмене жидкостей между матерью и ребенком, а в первые дни зародыша насыщает его питательными веществами.
Что такое амниоцентез
Амниоцентез при беременности – это прокол тонкой иглой брюшной стенки с целью забора околоплодных вод. Амниотическая жидкость забирается шприцом из плодного пузыря.
Данный анализ не является обязательным в период вынашивания ребёнка. Он назначается сугубо по ряду факторов для точной перепроверки диагноза, поставленного лечащим гинекологом женщины.
Согласно медицинским отзывам амниоцентез – это такое исследование, которое проводится в весьма редких случаях, так как он может нанести вред здоровью малыша и повлиять на его развитие. Данная процедура делается исключительно с согласия беременной женщины.
Врач лишь назначает или рекомендует пункцию, а делать её или нет, решать только будущей матери. При отправлении беременной на процедуру гинеколог обязательно должен проконсультировать женщину о возможных рисках.
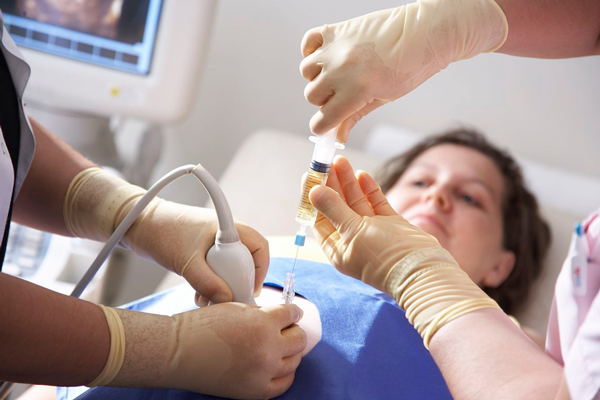
Амниоцентез делается на разных сроках беременности. Впервые его можно проводить после 10 недели.
В этот период оканчивается формирование многих будущих органов малыша, поэтому благодаря пункции можно получить достоверную информацию о его физическом и генном здоровье.
Врачи настаивают, чтобы амниоцентез проводился с 15 до 20 неделю. В этот период значительно снижается риск повреждения плода, количество околоплодных вод увеличивается, поэтому пункцию взять легче. Сроки проведения амниоцентеза напрямую зависят от цели.
Обратите внимание! Если процедура предназначена для диагностики генетических заболеваний, то забор осуществляется на 15 неделе, а если необходимо проверить формирование лёгких, то процедура проводится в третьем триместре. На последних месяцах исследование делается с целью оценки состояния малыша в ситуации резус-конфликта
На последних месяцах исследование делается с целью оценки состояния малыша в ситуации резус-конфликта.
Если по каким-либо медицинским причинам (зачастую это патологии плода, несовместимые с жизнью) женщине предписан аборт, то посредством проведения амниоцентеза в мочевой пузырь вводят инъекционные абортивные препараты для прерывания беременности.
Как проводится процедура амниоцентеза
Техника выполнения амниоцентеза подразумевает под собой прокол живота.
Изначально женщине делается УЗИ с целью оценки расположения плода и плаценты для того, чтобы не поранить малыша. После этого врач обрабатывает живот беременной специальными антисептическими средствами.
Затем в переднюю стенку брюшины аккуратно вводится игла со шприцом. Данный процесс постоянно контролируется врачом ультразвукового исследования. Иглой набирается около 20 – 30 миллилитров амниотической жидкости, которая потом сдаётся в лабораторию.
Процедура осуществляется без применения обезболивающих средств. В редких случаях врач назначает местную анестезию.
После взятия пункции врач при помощи УЗИ оценивает состояние плода.
Если у беременной резус-конфликт, то на протяжении 3 последующих суток ей делаются инъекции антирезусного иммуноглобулина.
Результаты анализа приходится ожидать от 2 до 3 недель.
Показания к амниоцентезу
Показаний для амниоцентеза не очень много. Данную процедуру предлагают пройти женщине, если у неё в роду имеются родственники, болеющие хромосомные заболеваниями.
Также она рекомендована беременным после 35 лет. Но делать или нет амниоцентез по возрасту решает только женщина.
Всё дело в том, что после 35 лет у женщин повышается риск появления в яичниках лишней 21 пары хромосом. Это связано с возрастными изменениями в женской репродуктивной системе. Излишняя хромосома вызывает болезнь Дауна у плода.
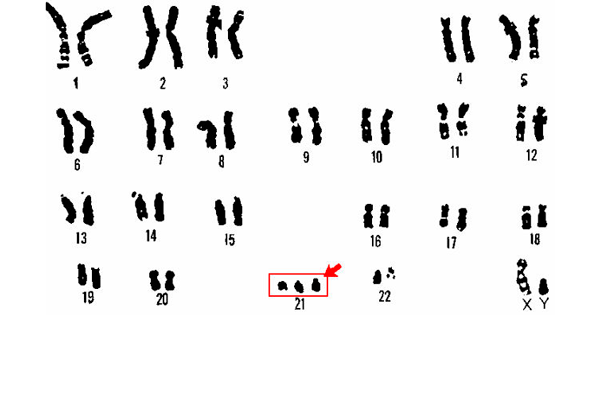
Проведения амниоцентеза из-за возможного наличия лишней 21-й пары хромосом
Также показаниями будут служить результаты ультразвукового обследования или биохимического скрининга. Если при прохождении УЗИ на 12 неделе ширина воротниковой зоны больше 3 мм (норма 2 мм) — это повод для проведения амниоцентеза.
Увеличенное пространство между шейной костью и кожей плода указывает на генетические аномалии, в частности на синдром Дауна.
Показаниями для прохождения данной процедуры являются результаты биохимического анализа крови: уровень ХГЧ (хорионический гонадотропин человека) больше 288 мЕД/мл, уровень РАРР-А (специфический белок плазмы крови) ниже 0.6 МоМ.
Противопоказания к амниоцентезу
Процедура противопоказана при:
- Повышенной температуре тела.
- Обострениях хронических недугов.
- Наличии инфекций.
- Угрозе выкидыша (тонус матки, отслойка плодного яйца).
- Выделениях с примесями крови.
- Плацентарном расположении на передней стенке матки.
- Миомах.
- Аномалиях строениях матки.
- Поражениях живота вследствие воздействия инфекции.
- Тробоцитопении (плохая свёртываемость крови).
Противопоказания и диагностика
Как и другие медицинские манипуляции, прокол не может быть проведен из-за особенностей роженицы. При наличии у женщины заболеваний сердца, а также при повышенном давлении роды не проводятся обычным способом.
Запрещено вызывать схватки беременным со швами на матке, особенно если они стали слишком тонкими за период вынашивания. Оценивается состояние родовых путей перед тем, как назначить амниотомию будущей матери.
Запрещается делать прокол плодного мешка если:
- у будущей матери есть герпес половых органов;
- у плода поперечное предлежание;
- низкое расположение плаценты;
- тяжелое обвитие пуповиной ребенка;
- роды естественным путем запрещены по медицинским показаниям
Желательно незадолго до процедуры пройти диагностику с помощью УЗИ. Так можно выяснить состояние родовых каналов, и точно определить степень открытия матки. Также измеряется кровяное давление и очищается кишечник, ведь роды после прокола околоплодного пузыря могут быстро и внезапно набрать большие обороты.
Нужно взвесить все за и против и только после этого приступать к манипуляции. Если женщина нервничает, акушер должен попытаться убедить ее в том, что это действительно необходимо. Ведь роженица знает, что несмотря на безопасность операционного действия, существует вероятность осложнений.
Виды и правила проведения
Хотя процедура является операбельным вмешательством, для ее проведения не приглашаются ни хирурги, ни анестезиологи. Это делает сам акушер-гинеколог, при соблюдении определенного алгоритма действий.
Техника выполнения:
- необходимо тщательно продезинфицировать половые органы и медицинский инструмент;
- для процедуры используется пластиковый стерильный крючок, который вводится внутрь влагалища до момента, пока пузырь не будет ощутим;
- крючком делается зацепка за стенку и тянется наружу до тех пор, пока не начнется выход воды из пузыря;
- после процедуры беременной нужно полежать 40-50 минут. В течение этого времени происходит медицинский контроль состояния плода.
До процедуры рекомендуется принять спазмолитический препарат для отсутствия судорог матки. Спазмы вызывают патологии роженицы, чаще многоводие или узкий таз. После начала действия препарата, операция начинается.
Существует ряд временных показаний для проведения родовозбуждения амниотомией. В зависимости от них строится основная классификация процедуры.
Виды:
- дородовая манипуляция проводится для того, чтобы ускорить родовой процесс, если срок уже подошел, а схватки не начинаются. Характерна такая амниотомия на 41 неделе без схваток. Воды стремятся освободиться, головка врезается в шейку, появляется давление на матку и схватки начинаются;
- ранняя амниотомия происходит во время схваток, но при недостаточном раскрытии маточного канала. Прокол обязательно совершать своевременно, дождавшись перерыва между схватками;
- своевременный прокол осуществляется при достаточном расширении матки, близком к полному раскрытию. В этой ситуации, роды после амниотомии проходят стремительно и легко;
- запоздалый процесс необходим в том случае, когда оболочки, в которых «прячется» малыш не порвались. Это грозит асфиксией плода. Эта ситуация предполагает амниотомию при двойне в разных пузырях. После появления первого малыша на свет, при слабой родовой деятельности, околоплодный пузырь второго необходимо срочно вскрыть.
При каком раскрытии шейки матки делают амниотомию? Раннюю амниотомию проводят при раскрытии не менее 7 см. До этого момента, предполагается самостоятельное освобождение околоплодных вод. Если родовая деятельность уже началась, то проведение амниотомии рекомендуется делать между схватками. Это требуется для безопасности мамы и ребенка, так как повреждаются внутренние ткани.
Техника проведения операции
Чтобы максимально подготовиться к возможной акушерской манипуляции, следует ознакомиться с ходом процедуры еще во время беременности. Не обязательно амниотомия будет применена, но быть проинформированным по вопросу не помешает.
Как прокалывают пузырь при родах:
- женщина садиться на смотровое кресло;
- медсестра обрабатывает половые органы септическими средствами;
- роженица принимает обезболивающие препараты;
- акушер разводит стенки влагалища и вставляет туда специальный крючок;
- врач хватает прибором плодный пузырь и тянет на себя до момента разрыва;
- на протяжении получаса должны появиться схватки.
Это процедура скорей неприятная, чем болезненная. Натягивает крючка в сторону акушера, придает дискомфорта роженице. Это единственное ощущение, которое сопровождает роженицу во время мини-операции.
Почему отходят воды, когда начинаешь рожать? В естественном варианте течения родов причиной излития амниотической жидкости является разрыв плодного пузыря. Если была проведена амниотомия – воды отошли вследствие ее проведения.
Как проходят роды при плановом прокалывании пузыря? Процедуру проводят при перенашивании, внутриутробной гибели плода или гестозе. Как правило, после того, как целостность плодного мешка была нарушена, происходит постепенное излитие амниотической жидкости, а затем начинаются схватки.
Со временем сила маточных спазмов нарастает, а шейка, вод влиянием простагландинов интенсивней сглаживается и открывается. Когда организм самостоятельно не подготовился к родоразрешению, схватки намного болезненней, чем те, которые приходят без амниотомии.
Но не всегда прокол пузыря приводит к схваткам. Бывает и такое, что одного вскрытия плодного мешка недостаточно для начала полноценной родовой деятельности, тогда используют медикаментозные методы стимуляции родов.
Можно ли родить, если воды не отошли? Нет, ведь ребенок вместе с амниотической жидкостью находится в плодном мешке. И если он не вскрыт и не отошли воды, значит, и рождения малыша естественным путем не произойдет. Единственный возможный вариант без излития вод – кесарево сечение. Тогда ребенка извлекают прямо из плаценты.
Когда она необходима?
В основном амниотомия проводится во время родов, если плодный мешок не разорвался самостоятельно. Но существуют ситуации, при которых необходимо срочное родоразрешение. В этом случае, прокол околоплодного пузыря выполняют даже при отсутствии схваток. Показаниями к нему являются:
- Переношенная беременность. Нормальная беременность длится до 40 недель, если же срок 41 неделя или более, встает вопрос о необходимости родовозбуждении. При переношенной беременности плацента «стареет» и уже не может выполнять свои функции в полном объеме. Соответственно, это отражается на ребенке – он начинает испытывать недостаток кислорода. При наличии «зрелой» шейки матки (шейка мягкая, укороченная, пропускает 1 палец), согласии женщины и отсутствии показаний к кесареву сечению на данный момент, выполняют прокол пузыря для родовозбуждения. При этом головка плода прижимается ко входу в малый таз, а объем матки несколько уменьшается, что способствует возникновению схваток.
- Патологический прелиминарный период. Патологический прелиминарный период характеризуется длительными, в течение нескольких дней подготовительными схватками, которые не переходят в нормальную родовую деятельность и утомляют женщину. Ребенок в этот период испытывает внутриутробную гипоксию, что решает вопрос в пользу проведения дородовой амниотомии.
- Резус-конфликтная беременность. При отрицательном резусе крови у матери и положительном у плода возникает конфликт по резус-фактору. При этом в крови беременной накапливаются антитела, которые разрушают эритроциты плода. При нарастании титра антител и появлении признаков гемолитической болезни плода необходимо срочное родоразрешение. В этом случае также проводится прокол околоплодного пузыря без схваток.
- Гестоз. Это тяжелое заболевание беременных, характеризующееся возникновением отеков, появлением белка в моче и повышением артериального давления. В тяжелых случаях присоединяется преэклампсия и эклампсия. Гестоз отрицательно сказывается на состоянии женщины и плода, что является показанием к амниотомии. Подробнее о гестозе при беременности→
Если родовая деятельность уже началась, при определенных особенностях организма будущей мамы, также придется прибегнуть ко вскрытию плодного мешка. Показания, при которых проводится амниотомия в родах:
- Плоский плодный пузырь. Количество передних вод составляет примерно 200 мл. Плоский плодный пузырь – это практически отсутствие передних вод (5-6 мл), причем плодные оболочки натянуты на головке малыша, что препятствует нормальной родовой деятельности и может привести к замедлению и прекращению схваток.
- Слабость родовых сил. В случае слабых, коротких и непродуктивных схваток приостанавливается раскрытие шейки матки и продвижение головки плода. Поскольку в околоплодных водах содержатся простагландины, стимулирующие раскрытие шейки матки, с целью усиления родовой деятельности производится ранняя амниотомия. После процедуры роженицу наблюдают в течение 2 часов и, при отсутствии эффекта, решают вопрос о родостимуляции окситоцином. Подробнее о стимуляции схваток окситоцином→
- Низкое расположение плаценты. При таком положении плаценты в результате схваток может начаться ее отслойка и кровотечение. После амниотомии головка плода прижимается к входу в малый таз, тем самым предотвращая кровотечение.
- Многоводие. Матка, перерастянутая большим количеством вод, не может правильно сокращаться, что приводит к слабости родовой деятельности. Необходимость ранней амниотомии объясняется и тем, что ее проведение снижает риск выпадения петель пуповины или мелких частей плода при самопроизвольном излитии вод.
- Высокое артериальное давление. Гестоз, гипертоническая болезнь, заболевания сердца и почек сопровождаются повышенным артериальным давлением, что отрицательно сказывается на течение родов и состоянии плода. При вскрытии околоплодного пузыря матка, уменьшившись в объеме, освобождает близлежащие сосуды и давление снижается.
- Повышенная плотность амниотического мешка. Иногда плодные оболочки настолько прочные, что не могут вскрыться самостоятельно даже при полном открытии шейки матки. Если не произвести амниотомию, ребенок может родиться в плодном пузыре с водами и всеми оболочками (в рубашке), где способен задохнуться. Также эта ситуация может привести к преждевременной отслойке плаценты и кровотечению.
Какие осложнения могут возникнуть после прокола пузыря?
ОсложнениеОписание
| Инфекция | После прокола пузыря может возникнуть риск инфекции. Бактерии могут попасть в матку через открытый шейку матки. Это может привести к воспалению и инфекции, что потенциально опасно для матери и ребенка. |
| Пролонгированный родоразрешительный период | В редких случаях прокол пузыря может привести к пролонгированному родоразрешительному периоду. Это означает, что роды могут затянуться и требовать дополнительного медицинского вмешательства. |
| Повышенный риск преждевременных родов | Прокол пузыря может повысить риск преждевременных родов. Это связано с тем, что прокол пузыря может ускорить процесс родов и привести к раннему открытию шейки матки. |
| Низкое положение пуповины | После прокола пузыря пуповина может сместиться и занять низкое положение. Это может стать причиной удавления пуповины и требовать срочных мер для сохранения здоровья ребенка. |
В случае прокола пузыря важно немедленно обратиться к врачу и рассмотреть все возможные риски и осложнения. Врач будет вести наблюдение и предпринимать необходимые меры для обеспечения безопасности матери и ребенка
Вопрос-ответ:
Каковы симптомы прокола пузыря?
Симптомы прокола пузыря включают усиление схваток, появление слизистых выделений из влагалища, ощущение течения жидкости из влагалища, а также уменьшение размеров брюшной полости.
Что делать при проколе пузыря?
При проколе пузыря необходимо немедленно обратиться к врачу или вызвать скорую помощь. Врач проведет осмотр и, при необходимости, примет меры для предотвращения возможных осложнений.
Как долго может продолжаться ожидание родов после прокола пузыря?
После прокола пузыря обычно начинаются роды в течение 24 часов. Однако, в некоторых случаях, ожидание может продлиться до 72 часов. Если роды не начнутся в течение этого времени, может потребоваться медицинское вмешательство.
Какие осложнения могут возникнуть после прокола пузыря?
После прокола пузыря могут возникнуть различные осложнения, включая инфекции, преждевременные роды, проблемы с плодом и другие
Поэтому важно немедленно обратиться к врачу, чтобы предотвратить возможные осложнения
Какие меры можно принять для предотвращения прокола пузыря?
Прокол пузыря может быть вызван различными факторами, включая травмы, инфекции и другие. Чтобы предотвратить прокол пузыря, рекомендуется избегать травматических ситуаций, соблюдать правила личной гигиены и регулярно посещать врача для контроля состояния беременности.
Какой срок после прокола пузыря считается нормой для начала родов?
После прокола пузыря, нормально считается, если роды начинаются в течение 24-48 часов.
Показания к амниотомии
1. Амниотомия при беременности проводится для активизации родовой деятельности. Основным поводом для проведения амниотомии является перенашивание беременности по причине отсутствия родовой деятельности.
2. К другим показаниям для проведения амниотомии относится осложнение беременности — гестоз, вызывающий расстройство нормального функционирования важных органов, в том числе сердечно-сосудистой системы.
3. Не так часто показанием к проведению амниотомии является резус-конфликт или резус-сенсибилизация.
4. Еще одним показанием для активизации родовой деятельности служит патология прелиминарного периода. Это состояние может развиться при длительных (несколько дней) болях в нижней части живота, в сопровождении неэффективных и нерегулярных предродовых схваток.
5. Очевидным показанием к проведению амниотомии служит слишком плотные оболочки плодного пузыря, которые не в состоянии вскрыться самостоятельно.
6. Самым распространенным показанием для проведения амниотомии считается слишком слабая родовая деятельность, при которой с течением времени родовые схватки только ослабевают, а не усиливаются. Шейка матки не раскрывается, процесс родов затягивается.
7. Показанием для проведения амниотомии является и так называемый плоский, натянутый плодный пузырь, когда перед головкой плода вместо 200 мл околоплодных вод (в нормальном состоянии) находится только около 10 мл амниотической жидкости.
8. К наиболее редким показаниям для проведения амниотомии относится низкое положение плаценты.
Ранняя амниотомия проводится при излишнем количестве околоплодной жидкости (при многоводии).
При самостоятельном излитии околоплодных вод возможно возникновение таких осложнений:
- отслойка плаценты;
- выпадение конечностей плода;
- выпадение пуповины.
Амниотомия, снижая объем матки, предупреждает развитие осложнений и способствует дальнейшему нормальному течению родового процесса.




























